درمان زخم پای دیابتی چیست؟ درمان زخم دیابتی در منزل با به روز ترین روشها توسط پزشک متخصص. مدت زمان درمان زخم پای دیابتی چقدر است؟ مشاوره رایگان قبل از ویزیت فقط با پر کردن کادر مشاوره امکان پذیر است.
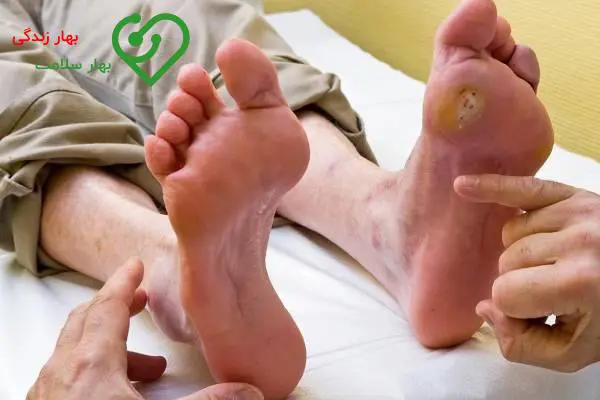
با توجه به تحقیقات انجام شده، پیش بینی میشود که تا سال ۲۰۳۰ حدود ۵۵۰ میلیون نفر در سراسر جهان به دیابت مبتلا خواهند شد. این نشاندهندهی یک افزایش سریع در شیوع دیابت به عنوان یکی از بیماریهای غیرعفونی است. زخم پا نیز یکی از عوارض شایع در افراد مبتلا به دیابت است. این زخمها در مناطقی از پوست کف پا ایجاد میشوند و ناشی از آسیبهای وارده به رگها یا عصبهای اطراف کف پا هستند. این آسیبها به دلیل عدم کنترل مناسب سطح قند خون رخ میدهند. درمان زخم پای دیابتی چگونه انجام میشود؟ آیا درمان زخم به راحتی صورت میپذیرد؟ برای درمان به کلینیک زخم شبانه روزی بهار زندگی مراجعه کنید. پزشکان این مجموعه با دانش و تخصص بالا در زمینههای درمان زخمهای دیابتی، عفونی، زخم های فشاری و... به درمان این نوع زخمهای میپردازند. لازم به ذکر است که در این مجموعه پزشکان دیابت، قلب و عروق، واریس، غدد و... نیز به درمان بیماران خواهند پرداخت.
یک نکته مهم و نگرانکننده در مورد این عارضه این است که به دلیل کاهش حس حالتی در افراد مبتلا به دیابت، آنها اغلب از شدت زخم پا خود آگاه نمیشوند. به همین دلیل، توصیه میشود که تمام افراد مبتلا به دیابت به طور مرتب هر گونه نشانه یا علامتی از زخم پای دیابتی خود را بررسی کرده و در صورت لزوم به پزشک مراجعه کنند. کلینیک بهار زندگی برای درمان زخم پای دیابتی شما علاوه بر مشاوره رایگان قبل از ویزیت، درمان را حتی در منزل شما نیز انجام خواهد داد. برای دریافت مشاوره رایگان کادر مشاوره را پر نمایید.
آیا زخم پای دیابتی درمان قطعی دارد؟
آیا زخم پای دیابتی درمان قطعی دارد؟ درمان زخم پای دیابتی در مراحل اولیه نسبت به مراحل پیشرفته راحتتر است، که در ادامه به این موضوع پرداخته خواهد شد. اگرچه درمان مناسب در مراحل اولیه میتواند موثر باشد، اما اگر دیرتر به درمان پرداخته نشود، نیاز به تدابیری از جمله تخلیه زخم، استفاده روزانه از پانسمانهای نمکی یا مواد مشابه جهت ایجاد محیط مرطوب برای زخم، درمان آنتیبیوتیکی با یا بدون جراحی در صورت وجود استئومیلیت یا عفونت بافت نرم، کنترل دقیق سطح گلوکز خون و ارزیابی و اصلاح نارسایی شریانی محیطی داریم. در زیر دکتر مصطفی موسوی زاده فوق تخصص جراحی عروق و تروما برای پیشگیری از زخم پای دیابتی صحبتهای شایانی را ارائه دادهاند:
اقدام بعدی برای زخم دیابتی شدید چیست؟
اقدام بعدی در مورد زخم پای دیابتی شدید، فوراً مراجعه به پزشک است. پزشک پای را به طور کامل معاینه کرده و سپس بهترین روش درمانی برای زخم پای دیابتی را تجویز خواهد کرد. در اغلب موارد جدی، جراحیهای عروقی به عنوان گزینهای مؤثر مطرح میشوند. این جراحیها نسبت به پیچیدگی کمی برخوردارند و میتوانند بهبودی سریعی در وضعیت بیمار ایجاد کنند. در صورتی که درمانهای تخلیه غیرجراحی نتیجه ندهند، برای بهبود زخم در افراد مبتلا به دیابت و نوروپاتی زخمی در کف پا، پزشک ممکن است اقدام به افزایش طول تاندون آشیل، تراشیدن سر استخوان کف پا (متاتارس) یا آرتروپلاستی مفصل نماید. بنابراین، افرادی که علائم جدی زخم پای دیابتی دارند، باید به سرعت ممکن با پزشک خود تماس بگیرند تا درمان مناسب و به موقع برای زخمهایشان را دریافت کنند.
پمادهایی برای درمان زخم پای دیابتی در مراحل اولیه
درمان زخم پای دیابتی در مراحل اولیه میتواند از طریق استفاده از کرم یا پمادهای مختلف انجام شود. در زیر، چند مورد از پمادهای تاثیرگذار برای زخم پای دیابتی مورد بررسی قرار خواهند گرفت:
کلوتریمازول
کلوتریمازول یکی از موثرترین پمادها برای پیشگیری و درمان عفونت در زخم پای دیابتی است. این دارو به دستهی ایمیدازولها تعلق دارد و یک پماد ضد قارچی است که با متوقف کردن رشد قارچهای عامل عفونت، عمل میکند.
سیلور سولفادیازین
پانسمانها و پمادهای بر پایهی نقره احتمالاً بهترین کرمهای موضعی برای بهبود زخم پای دیابتی هستند. سیلور سولفادیازین یک آنتیبیوتیک موضعی است که از عفونی شدن زخمهای باز جلوگیری میکند. این کرم رشد باکتری در زخم را متوقف کرده و از شیوع باکتری به خون یا بافتهای پوستی مجاور جلوگیری میکند و بدین طریق، خطر عفونتهای جدی خون (سپسیس) را کاهش میدهد. سیلور سولفادیازین معمولاً با نام تجاری سیلوادن در بازار عرضه میشود.
۳_ پلی هگزا متیلن بیگوانید (PHMB)
پلی هگزا متیلن بیگوانید (معمولاً با عنوان PHMB یا پلی هگزانید شناخته میشود)، یک ماده ضد عفونی کننده است که به طور گسترده در پانسمانها و پمادهای زخم پای دیابتی مورد استفاده قرار میگیرد. PHMB دارای خواص ضد میکروبی فوقالعادهای است که از رشد و تکثیر عوامل بیماریزا در داخل و اطراف زخم پای دیابتی جلوگیری میکند. این ماده به طور مؤثر از بروز عفونت در زخم پای دیابتی جلوگیری کرده و با آن مقابله مینماید.
۴_ کادو سومر آیودین
پماد ید کادو سومر نیز یکی دیگر از داروهای بسیار موثر برای پانسمان زخمهای دیابتی کف پا است. این پماد دارای اثر ضد میکروبی و ضد عفونی کننده است. پماد کادو سومر آیودین با از بین بردن ضایعهها و سلولهای آلوده پوست از داخل و اطراف زخم، ترمیم سالمتر و سریعتر آن را فراهم میکند. این پماد با نامهای تجاری آیدوزورب و Cadress در بازار موجود است.
۵_ پماد عسل طبی
عسل به عنوان پانسمان طبیعی و فوقالعاده برای درمان زخم پای دیابتی معروف است؛ زیرا دارای خواص ضد التهابی، ضد عفونی کننده و آنتیبیوتیکی است که به تسکین درد و خارش زخم پای دیابتی کمک میکند. همچنین، استفاده از عسل به صورت موضعی، محیطی با pH کم ایجاد کرده و سرعت رشد بافتهای جدید و ترمیم زخم را افزایش میدهد. مزایای فراوان عسل به عنوان پانسمان منجر به تولید پمادهای عسل پزشکی مانند Manuka و First Honey شده است.
۶_ مترونیدازول برای درمان زخم پای دیابتی
مترونیدازول یک پماد بسیار موثر برای زخم پای دیابتی است که عفونت باکتریایی غیرهوازی را درمان میکند. این پماد دارای اثرات آنتیبیوتیکی است و در نتیجه به بهبودی زخمهای باکتریایی در زخم پای دیابتی کمک میکند. همچنین، این پماد خواص ضد التهابی دارد و تورم و قرمزی اطراف زخم پای دیابتی را نیز کاهش میدهد.
۷_ باسیتراسین زینک
پماد باسیتراسین روی یکی از پمادهای معمولی در مراحل اولیه زخم پای دیابتی است. این پماد یک آنتیبیوتیک موضعی است که از رشد میکروبی در بریدگیهای جزئی، خراشها و جراحات جلوگیری کرده و از تبدیل آنها به زخمهای جدی پای دیابتی جلوگیری میکند. مواردی که نام بردیم، چندین نمونه از پمادهای رایج و موثر برای درمان زخم پای دیابتی هستند. مدت زمان استفاده از این پمادها به طبقهبندی و وضعیت زخم و بیمار بستگی دارد و باید تحت نظر پزشک متخصص قرار گیرد.
تست تشخیص اختلال حسی پا در بیماران دیابتی فقط در 30 ثانیه از تجویز دکتر موسوی زاده
تست تشخیص اختلال حسی پا در بیماران دیابتی فقط در 30 ثانیه از تجویز دکتر موسوی زاده در زیر آورده شده است. پیشنهاد میشود اگر شما نیز میخواهید این تست را به صورت کاملا رایگان انجام دهید، این ویدیو را از دست ندهید.
علل ایجاد زخم دیابتی
زخمهای دیابتی ممکن است به دلایل زیر ایجاد شوند:
کاهش جریان خون
افراد مبتلا به دیابت معمولاً مشکلات در سیستم عروقی دارند که میتواند منجر به کاهش جریان خون به پاها شود. این کاهش جریان خون باعث کمبود اکسیژن و مواد غذایی در بافتهای پا میشود و به زخمهای دیابتی انجامیدهد.
اختلالات عصبی
دیابت میتواند عصبهای پا را تحت تأثیر قرار داده و احساس درد، گرمی، سرما، فشار و غیره را کاهش دهد. این مشکل ممکن است باعث شود که فرد به زخمها و آسیبهای پا توجه کمتری داشته باشد، که به تاخیر در درمان و تشدید مشکلات منجر شود.
عفونت
به دلیل ضعف سیستم ایمنی در برخی افراد مبتلا به دیابت، احتمال بروز عفونت در زخمها افزایش مییابد. این عفونتها ممکن است مشکلات بیشتری ایجاد کنند.
فشار و اصطکاک
نواحی از پا که به شدت فشار میبینند، مانند انتخاب کفشهای نامناسب یا استفاده از اشیاء تنگکننده، ممکن است زخمهای دیابتی را ایجاد کنند.
نکاتی برای اطمینان از بهبود سریع زخم پای دیابتی
برای اطمینان از بهبود سریع زخم پای دیابتی، میتوانید از موارد زیر استفاده کنید:
مصرف غذاهای غنی از روی
غذاهای غنی از روی میتوانند در کنترل سطح قند خون کمک کنند و همچنین به بهبود سریع بافتهای بدن ارتقا بخشند. بنابراین، توصیه میشود که تخم مرغ، حبوبات و آجیلها را به طور منظم در جهت بهبود زخم پای دیابتی مصرف کنید.
استفاده از روغن بذر کتان
روغن بذر کتان یک مرهم فوقالعاده برای زخم پای دیابتی است. این روغن حاوی چربیهای امگا ۳ است که برای سلامتی سیستم عروقی ضروری هستند. به همین دلیل، مصرف روغن کتان میتواند روند بهبود زخم پای دیابتی را تسریع کند.
استفاده از ویتامین E
ویتامین E از رشد عفونت در زخم پای دیابتی جلوگیری میکند. بنابراین، توصیه میشود که به طور منظم آووکادو، فلفل دلمهای و آجیل حاوی ویتامین E مصرف کنید.
مصرف قهوه
قهوه یک ماده عالی برای بهبود جریان خون در کف پا است. افزایش جریان خون میتواند به تحریک واکنش ایمنی بدن برای مقابله با عفونت زخم پا کمک کرده و بهبود سریعتر زخم را فراهم آورد.
چه عواملی باعث بروز زخم پای دیابتی می گردد؟
زخم پای دیابتی از عوارض خطرناک دیابت است که توسط چندین عامل ناشی میشود. پاتوژنز، ایسکمی، نوروپاتی و عفونت از جمله عوامل پاتولوژیک اصلی هستند که به طور معمول همزمان با یکدیگر رخ میدهند.
نوروپاتی محیطی در 30 تا 50 درصد از بیماران دیابتی ایجاد میشود و نقش بسیار مهمی در ایجاد و گسترش زخمها و عفونتهای پا دارد. تقریباً 40 درصد از این زخمها ناشی از نوروپاتی هستند که به معنای کاهش حس درد و حرارت در پاهاست. عوامل دیگر این زخمها شامل 25 درصد ایسکمی (کمبود خونرسانی) و 35 درصد نورو ایسکمیک (ترکیبی از نوروپاتی و ایسکمی) میشوند. تقریباً یک سوم این زخمها عمیق میشوند و 5 درصد از آنها منجر به استئومیلیت (عفونت بافت نرم و استخوان) میشوند.
ایسکمی به دلیل آترواسکلروز (تودههای چربی در دیوار عروق) در عروق بزرگ تیبیا و پرونئال ایجاد میشود، که منجر به اختلال در گردش خون در عروق ریز نیز میگردد. این اختلال باعث تاخیر در فرآیند ترمیم زخم میشود. همچنین، افزایش قند خون (هیپرگلیسمی) منجر به عملکرد ناکافی نوتروفیلها (نوعی سلول خون سفید) میشود و دفاع بدن در برابر عفونتها را کاهش میدهد. این عوامل با هم ترکیب شده و منجر به بروز زخمهای پای دیابتی میشوند، که نیاز به مراقبت و درمان جدی دارند.
درمان زخم پای دیابتی
اصول پایهای استاندارد در درمان زخم پای دیابتی شامل تغییرات در رژیم غذایی و کنترل قند خون، مدیریت عفونت، مراقبت مناسب از زخم، بهبود جریان خون شریانی، استفاده از پانسمان مناسب و کاهش فشار در پاها میشوند.
- هرچند دستورالعملهای درمانی فعلی زخم پای دیابتی شامل حذف بافت آسیبدیده، کنترل عفونت، بهبود عروق و کاهش فشار بارگذاری را توصیه میکنند، اما عواملی مانند ایسکمی (کمبود خونرسانی)، عفونت، نوروپاتی (کاهش حس درد و حرارت) و اختلالات متابولیک ممکن است پیشرفت در بهبود زخم را به تأخیر بیندازند. این چالش برای بیماران و پزشکان یک مسئله مهم است.
- پیشرفتهای اخیر در درک از پیچیدگیهای سلولی و مولکولی فرآیند بهبود زخم از جمله انعقاد، التهاب، مهاجرت سلولی، تکثیر و بازسازی بافت، را به عنوان مراحل اساسی برای بازسازی بافت شناسایی کردهاند.
- علاوه بر درمانهای استاندارد، روشهای فرعی نیز برای شتابزدایی فرآیند بهبود زخم مورد استفاده قرار گرفتهاند. این شامل استفاده از پانسمانهای نوین با هیدروژل، پلاسمای غنی از پلاکت، فاکتورهای رشد، سلولهای بنیادی، درمانهای اکسیژن هیپرباریک (HBOT)، درمان با فشار منفی (VAC) و درمانهای گیاهی نظیر Semelil AngiparsTM است.
دیابت و قطع عضو در عفونت پای دیابتی
دیابت یکی از عوامل اصلی در قطع غیر تروماتیک اعضای تحتانی است، به این معنا که این اعضا به دلیل عوامل غیرضربهای مانند عفونت یا نقص خونرسانی از بین میروند. تا 24 درصد از بیماران دیابتی که دچار زخم پا میشوند، به قطع عضو نیاز دارند. به خوشی، با شناسایی و درمان صحیح عوامل زمینهای، میتوان از بروز زخم پا جلوگیری کرد. این عوامل زمینهای شامل نوروپاتی محیطی ناشی از دیابت یا بیماری عروق محیطی میشوند.
احساس سردی در کف دست و پای افراد دیابتی
در زیر ویدیوی آموزشی و کاربردی دکتر مصطفی موسوی زاده در مورد احساس سردی در کف دست و پای افراد دیابتی آورده شده است، اگر شما هم این عارضه را تحمل میکنید؛ حتما این ویدیو را ببینید.
مراحل اولیه زخم و کبودی پای دیابتی
پزشک ممکن است زخم یا کبودی روی پای شما را در چهار درجه مختلف ارزیابی کند:
۱. درجه صفر: هیچ زخمی وجود ندارد، اما ریسک بروز آن وجود دارد.
۲. درجه ۱: زخم روی پوست دیده میشود ولی هیچ علامتی از عفونت نیست.
۳. درجه ۲: زخم مشاهده میشود و نهایتاً مفاصل و تاندونها در معرض ناحیه بیرونی بدن قرار گرفتهاند.
۴. درجه ۳: زخمهای بزرگ یا آبسه به علت عفونت شکل گرفتهاند.
علت بروز درد و زخم پای دیابتیک
زخمهای پای دیابتی اغلب به دلیل چندین عامل پدیدار میشوند، از جمله:
گردش خون ضعیف
کاهش گردش خون به ناحیه پای فرد میتواند باعث نقصان در تغذیه بافتها و ایجاد زخم شود. این نقصان گردش خون میتواند از بهبودی زخمها جلوگیری کند.
هایپرگلایسمیا (گلوکز خون بالا)
سطح بالای گلوکز در خون میتواند فرآیند بهبودی زخمها و کبودی پای دیابتی را کند که به همین دلیل مدیریت میزان قند خون بسیار مهم است.
آسیب به رشتههای عصبی
آسیب رسیدن به رشتههای عصبی به دلیل دیابت منجر به از دست رفتن حس در ناحیه پا میشود. این کاهش حساسیت نسبت به درد میتواند زخمهای بدون دردی را به وجود آورد که در نهایت عامل زخم پا خواهند بود.
پوست خشک
بیماری دیابت ممکن است منجر به خشکی پوست شود، که ممکن است باعث ترکها و زخمهای خونریزی شود.
بیتوجهی به زخمها
به دلیل کاهش حس در ناحیه پا، برخی افراد ممکن است نتوانند زخمها یا آسیبهای پوستی که وجود دارد را احساس کنند. این ممکن است به عدم درمان زودهنگام آنها و تشدید مشکلات بیماری دیابت منجر شود. این عوامل میتوانند به طور ترکیبی باعث بروز و پیشرفت زخمهای پای دیابتی شوند. به همین دلیل مدیریت دقیق بیماری دیابت و مراقبت مستمر از پای خود بسیار حائز اهمیت است.
برای زخم پای دیابتی به چه دکتری مراجعه کنیم؟
پس از شناسایی زخم روی پا، بهتر است هرچه سریعتر به جراح عروق متخصص (و یا جراح عمومی با تخصص در درمان زخمهای پای دیابتی) مراجعه کنید. این اقدام اهمیت بسیاری دارد زیرا درمان زودهنگام زخمهای پای دیابتی میتواند از عمق و شدت آنها جلوگیری کرده و از پیشرفت عفونت و قطع عضو جلوگیری نماید. همچنین، درمان زخمهای پا بهبود کیفیت زندگی شما را افزایش میدهد و از هزینههای سنگین در آینده جلوگیری میکند. برای پیشگیری از تشدید عفونت یا توسعه تاول پا، سعی کنید کمتر بایستید و فشار را به پاهای خود وارد نکنید. این اقدام به ویژه برای افرادی که اضافه وزن دارند، حائز اهمیت است زیرا وزن بیشتر میتواند فشار بیشتری به پاها و زخمها وارد کند و به عارضه درد پا منجر شود.
توصیههای پزشکی برای بهبود زخم پای دیابتی
در زیر به این توصیه ها اشاره میکنیم:
استفاده از کفشهای دیابتی
ااین کفشها به پایان آسیب نمیرسانند و فضای کافی برای جلوگیری از فشار اضافی فراهم میکنند.
استفاده از کفیهای طبی
این کفیها به عنوان یک پوشش نرم و پشتیبان برای پاها عمل میکنند و از فشار زیاد به پا جلوگیری میکنند.
استفاده از کشها و چسبانها
این محصولات میتوانند فشار را تخفیف داده و زخمها را درمان کنند.
استفاده از جورابهای کشی
این جورابها میتوانند پاها را پوشانده و از تشدید فشار جلوگیری کنند. مراقبت مستمر از پای دیابتی و پیروی از توصیههای پزشک میتواند به جلوگیری از مشکلات بیشتر و بهبود کیفیت زندگی کمک کند.
دبریدمان برای درمان زخم پای دیابتی
پزشکان میتوانند با استفاده از دبریدمان، حذف پوست مرده، اشیا خارجی یا عفونتها، تاول پا را درمان کنند. عفونت یکی از عوارض جدی زخمهای پا است و نیاز به درمان فوری دارد. همه عفونتها به یک شیوه درمان نمیشوند. بافت اطراف زخم هم ممکن است به آزمایشگاه ارسال شود تا مشخص شود کدام آنتیبیوتیک برای شما موثر خواهد بود.
در صورتی که پزشک شما عفونت جدی و خاصی را تشخیص دهد، ممکن است نیاز به انجام آزمایش اشعه ایکس باشد تا نشانههای عفونت استخوان را بررسی کند. همچنین، برای بررسی گردش خون ممکن است از سونوگرافی داپلر رنگی یا آنژیوگرافی استفاده شود.
برای کاهش درد زخم پای نوروپاتی دیابتی و جلوگیری از عفونت زخم پا چه کنیم؟
در زیر به روشهایی برای کاهش درد زخم پای نوروپاتی دیابتی و جلوگیری از عفونت آن میپردازیم:
قرار دادن پا در وان حمام
این کار میتواند به تسکین درد و بهبود گردش خون در ناحیه زخم کمک کند.
ضدعفونی کردن پوست اطراف زخم
با استفاده از مواد ضدعفونی، پوست را تمیز نگه دارید تا از ورود میکروبها به زخم جلوگیری کنید.
خشک نگه داشتن زخم و تغییر بانداژ آن به شکل منظم
زخم را خشک نگه دارید و بانداژ آن را به منظمی عوض کنید تا از عفونت جلوگیری شود.
درمان آنزیمی
برخی از مواد دارای خواص ضدعفونی و التیامبخش میتوانند در فرآیند درمان زخم مفید باشند.
استفاده از بانداژهای حاوی کلسیم
این بانداژها میتوانند رشد باکتریها را محدود کرده و در درمان زخمها مؤثر باشند. همیشه به توصیه و دستورات پزشک خود پایبند باشید و هر گونه تغییر در درمان را با او مطرح کنید.
درمان زخم دیابتی انگشت پا همراه با عمل جراحی
ممکن است پزشک از شما بخواهد جهت حل مشکل زخم پا، به دنبال عمل جراحی باشید. پزشک جراح میتواند فشار روی پا در اطراف زخم را کاهش دهد. این کار با ایجاد تغییراتی در استخوان و برداشتن ضایعات پوستی پا مانند بانیونها انجام میشود.
- احتمال این که برای تاول پای خود به عمل جراحی نیاز داشته باشید کم است. با این حال، اگر هیچ گزینه درمانی دیگری اثربخش نباشد و زخم پای شما بهبود پیدا نمیکند، باید با کمک عمل جراحی از بروز عفونت در پا جلوگیری کرد، زیرا عفونت میتواند منجر به قطع عضو بیمار شود.
- در مورد رژیم غذایی برای کنترل سیاه شدن پای دیابتیها، زمان مصرف غذا و محتوای کربوهیدراتی در وعدههای اصلی و میانوعدهها میتواند در کنترل گلیسمی تأثیرگذار باشد. مدیریت میزان مصرف کربوهیدرات به شکل صحیح ضروری است. اگر کربوهیدراتها به شکل افراطی مصرف شوند، از جمله غلات کامل و نه فقط قند ساده، میتواند بر روی سطح قند خون اثر بگذارد. بنابراین، انتخاب نانهای غلات کامل و سریالهای صبحانه به جای غلات تغییر یافته میتواند فیبر، ویتامین و مواد معدنی کافی را تامین کند.
- یک متخصص تغذیه میتواند به بیماران در مصرف مناسب کربوهیدرات و داشتن یک رژیم غذایی متعادل کمک کند و همچنین پزشکان به تعادل بین غذا و داروهای خوراکی و انسولین اهمیت میدهند، زیرا با برقراری تعادل، پروسه کنترل گلیسمی بهبود خواهد یافت.
تفاوت درمان زخم پای دیابتی در دیابت نوع 1 و نوع 2
درمان زخم پا دیابتی در بیماران مبتلا به دیابت نوع یک و نوع ۲ ممکن است به دلیل تفاوتهای در مکانیسمها و شرایط هر دو نوع دیابت متفاوت باشد. در ادامه، مقایسهای از روشهای درمان زخم پا دیابتی در بیماران دیابتی نوع یک و نوع ۲ آورده شده است:
درمان در دیابت نوع یک
بیماران دیابت نوع یک نیاز به تزریق انسولین روزانه دارند و برای مدیریت قند خون خود به تزریق انسولین و داروهای خوراکی احتیاج دارند. این بیماران باید قند خون خود را به طور منظم اندازهگیری کنند و جلوی هرگونه تغییر ناگهانی آن را بگیرند.
درمان در دیابت نوع ۲
بعضی از بیماران دیابت نوع دو میتوانند از داروهای خوراکی استفاده کنند که به افزایش حساسیت بدن به انسولین کمک میکنند. در موارد پیشرفتهتر، برخی از بیماران ممکن است به تزریق انسولین نیاز داشته باشند.
مقاومت به انسولین
در دیابت نوع یک مقاومت به انسولین وجود ندارد؛ زیرا بدنشان قادر به تولید انسولین بهطور کامل توقف میکند. در دیابت نوع دو افراد ممکن است به مرور زمان مقاومت به انسولین پیدا کنند و این میتواند منجر به افزایش نیاز به انسولین یا داروهای خوراکی شود.
شدت اختلالات عروقی و عصبی
در دیابت نوع یک، بیماران معمولاً از اختلالات عروقی و عصبی کمتری رنج میبرند. در دیابت نوع دو، این اختلالات معمولاً شایعتر هستند و ممکن است بر تاثیرات و شدت زخمها تاثیر بگذارند.
نوع و رفتار زخم
در دیابت نوع یک، زخمها معمولاً بیشتر به شکل زخمهای نوروپاتیک (به دلیل عصبیبودن) ایجاد میشوند. در دیابت نوع دو، زخمها ممکن است ناشی از اختلالات عروقی و عصبی باشند و شاید هم به شکل زخمهای نوروپاتیک باشند.
مدیریت قند خون
در دیابت نوع یک، کنترل دقیق قند خون از اهمیت بالایی برخوردار است زیرا هر اختلال در تزریق انسولین و یا مصرف قند خون میتواند تأثیرات جدی داشته باشد.
مقایسه درمان زخم در کودکان و افراد مسن
درمان زخم پا دیابتی در کودکان و افراد مسن نیازمند مراقبتهای خاص و متفاوت است، زیرا تحمل درمان، نحوه مراقبت، سرعت التیام، امکان عفونت، و نیاز به مدیریت ممکن است در این دو گروه متفاوت باشد.
تحمل درمان
- کودکان: کودکان ممکن است دشواری در تحمل درمان و مراقبتهای پزشکی داشته باشند. آنها دارای توجه کوتاهمدتتری هستند و ممکن است برای مدت طولانی از درمانها دوری کنند.
- افراد مسن: افراد مسن به دلیل مشکلات جسمی و ناتوانیهای فیزیکی، ممکن است بهتری در تحمل درمانها باشند. اما ممکن است با چالشهای دیگری نظیر اختلالات جسمی و کاهش حافظه و توجه مواجه شوند.
نحوه مراقبت
- کودکان: مراقبت از زخم پا در کودکان نیاز به شیوههای تفهیمی و متناسب با سطح سنی آنها دارد. آنها باید با اطرافیان و پزشک خود همکاری کنند تا درمان بهینه را انجام دهند.
- افراد مسن: افراد مسن ممکن است به دلیل کاهش انعطافپذیری جسمی و مشکلات مرتبط با ناپایداری از جانب عروق و عصبها، نیاز به کمک دیگران برای مراقبت از زخمهای پا داشته باشند.
سرعت التیام
کودکان: در برخی موارد، زخمهای کودکان ممکن است سریعتر بهبود یابند زیرا کودکان دارای توانایی استمراری نسبتاً بالا برای نمو و تجدید سلولها هستند.
امکان عفونت
کودکان: کودکان به دلیل فعالیت بدنی بیشتر و سطح ایمنی بالاتر ممکن است به طور کلی در برابر عفونتها مقاومتر باشند.
نیاز به مدیریت بیشتر
کودکان: کودکان به دلیل رشد و تغییرات پیوسته سطح سنی، نیاز به مدیریت مستمر و تغییرات در درمانهای خود دارند.
- افراد مسن: با پیشرفت سن، نیاز به مدیریت مسائل پزشکی و درمانها ممکن است پیچیدهتر شود.
- در هر دو گروه، مراقبت منظم و همکاری با پزشک و تیم درمانی اهمیت بالایی دارد تا جلوی مشکلات جدی از جمله عفونتها و عوارض زخمهای دیابتی گرفته شود. همچنین، باید توجه ویژهای به نیازهای هر فرد و شرایط خاص او داشته باشیم.
جلوگیری از عود دوباره زخم پای دیابتی
برای جلوگیری از عود دوباره زخم پای دیابتی و حفظ سلامت پوست و اطمینان از عدم بازگشت آسیبها، میتوانید از راهکارهای زیر استفاده کنید:
1. کنترل قند خون
- حفظ سطح قند خون در محدودههای نرمال توسط پزشک خود.
- رعایت نکات تغذیهای و رژیم غذایی مناسب به همراه کم کردن مصرف قند و چربی.
2. مراقبت از پا
- استفاده از کفش و جوراب مناسب با کنترل دقیق اندازه.
- هر روز پاها را با دقت بررسی کرده و نشانههای غیرطبیعی نظیر تورم، سوزش، قرمزی پوست، بوی نامطبوع یا علائم عفونت را ارزیابی کنید.
3. اجتناب از اشیاء تیز و ریز
- محیط پیراشکننده و تمیزی را حفظ کنید تا از ورود اشیاء تیز و ریز به پوست پا جلوگیری کنید.
- از کفشهای مناسب با سطح تاول و بیضی استفاده کنید تا از آسیبهای ناشی از فشار و اصطکاک جلوگیری شود.
4.آگاهی از نشانهها
- همیشه نشانههای غیرعادی نظیر تغییر رنگ پوست، درد یا سوزش، تورم غیر طبیعی، بوی نامطبوع یا علائم عفونت را در پاها در نظر بگیرید.
- حتی اگر نشانهها کمی بیاهمیت به نظر برسند، به پزشک مراجعه کنید اگر تغییرات غیرمعمول در پوست یا درد احساس کردید.
5. مراقبت ویژه در مورد پوست
- پوست پاها را همیشه تمیز و مرطوب نگه دارید.
- از پمادها و کرمهای مرطوبکننده استفاده کنید تا پوست نرم و ایمنی داشته باشد.
6. مراجعه به پزشک
- هر گونه تغییرات یا علائم غیرعادی در پاها را به پزشک خود گزارش دهید.
- برنامه مراقبتی پزشک خود را رعایت کرده و مشاورههای منظم را دریافت کنید.
به یاد داشته باشید که مراقبتهای روزانه و نظارت دقیق بر پوست پاها میتواند از عود زخم پای دیابتی جلوگیری کرده و کیفیت زندگی شما را افزایش دهد.



نظرات کاربران